目次
- 女性ホルモンと「乳がん」の深いかかわり
- 女性ホルモンの分泌の流れ
- 発がんを防ぐ確実な方法はない
- 生活習慣が良好でも過信は禁物
- 自分のおっぱいの健康に関心を持ち続ける
- 月1回のセルフチェックを!
- 乳がんの進行度を判定する
- 乳がんの病期(ステージ)分類
- 適切な検診内容は人によって異なる
- 自分の状態に合った検診を続ける
-
女性ホルモンとの深いかかわり
がんは、私たちの体をつくる細胞から生じます。正常な細胞には寿命がありますが、突然変異を起こし、際限なく増殖を続けるようになった異常な細胞が「がん」です。増え続けた結果、しこりをつくったり、他の臓器に広がり、その臓器の正常な臓器の機能を奪うという、やっかいな性質があります。では、なぜ正常な細胞ががん化するのでしょう?乳がんの場合、その直接的な原因はまだ解明されていません。ただし、乳がんの発生と増殖には、女性ホルモンが深くかかわっていることがわかってきています。女性ホルモンといわれるのは、脳の下垂体から指令を受けて卵巣から分泌されるホルモンのことで、エストロゲン(卵胞ホルモン)とプロゲステロン(黄体ホルモン)の2種類を指します。エストロゲンは子宮内膜の増殖、乳腺の発達を促します。プロゲステロンは、排卵してから月経までに受精卵が着床すれば妊娠を維持し、着床しなければ子宮内膜をはがして月経を生じさせる働きをします。この2つのホルモンがバランスよく分泌されることで、月経周期や妊娠はコントロールされています。2つの女性ホルモンのうち、乳がんに大きく影響するのはエストロゲンだといわれています。がん細胞が1つできたからといって、ただちに危険なわけではありません。問題は、発生したがん細胞が分裂をくり返して増殖することです。乳腺の発達にかかわるエストロゲンは、乳腺にできたがん細胞に刺激を与え、増殖を促してしまうのではないかと考えられているのです。じつは男性の体内でも、閉経後の女性と同様に微量のエストロゲンはつくられており、女性と比べると頻度は低いですが、乳がんになることがあります。男性の乳がん(*)は遺伝的な要因も大きいと考えられます。
用語解説
男性の乳がん 全乳がんの1%前後は男性にみられるといわれている。男性の場合、比較的高齢で発症することが多い。治療法は女性の場合と基本的に同様。
-
女性ホルモンの分泌の流れ
乳がんの発生と増殖には、女性ホルモンの一種であるエストロゲンが深くかかわっていることがわかってきている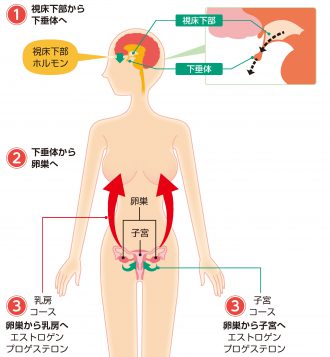
正常な性周期における女性ホルモンの分泌状態
女性ホルモンには、エストロゲン(卵胞ホルモン)とプロゲステロン(黄体ホルモン)があり、この2つのホルモンのバランスによって月経周期や妊娠がコントロールされている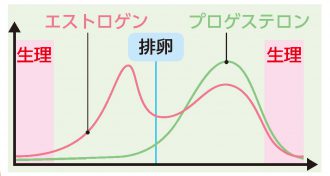
乳がんに大きく影響するホルモンはエストロゲン
乳腺の発達や充実に関わるエストロゲンが乳腺にできたがん細胞に刺激を与える -
発がんを防ぐ確実な方法はない
がんは「ある程度、予防できる病気」だといわれています。ですから生活のなかから発症リスクを高める要因を減らしていけば、発症する危険性は減ると考えられています。乳がんの場合、肥満を避けたり、飲酒を控えたりするなどということでリスクが低下することはわかっています。定期的に運動することも、閉経後の乳がん発症のリスクを下げることも知られています。たばこを吸わないことも重要です。食生活に関しては、大豆製品や乳製品を習慣的にとることが、発症リスク低下につながるのではないかともいわれています。大豆に含まれるイソフラボン(*)という成分はエストロゲンとよく似た構造をしているため、がんの増殖を促すのではないかと心配されることもあります。しかし、最近の研究では、大豆製品をよく食べている人は、そうでない人とくらべると、むしろ乳がんの発症リスクが少し低いと報告されています。ただ、イソフラボンそのものをサプリメントとして大量にとった場合の効果は不明で、安全かどうかもわかりません。「ふだんの食事のなかで常識的な範囲でとる」ということが重要です。乳製品については、乳がん発症リスクを下げる可能性はあるものの、脂肪の摂取量が増えることでリスクを高めるのではないかともいわれており、大量摂取は避けたほうがよいでしょう。注意しておきたいのは、リスクを高める要因を避け、低下させる可能性のある習慣を取り入れても、乳がんの発症を確実に防げるわけではないということです。発がんのメカニズムがすべて解明されている訳ではなく、未知の原因があるかもしれません。生まれもった体質的な要因を変えることもできません。自分の生活習慣は理想的だという自信があっても、乳がんへの備えを忘れてはならないのです。
用語解説
イソフラボン 植物に含まれる色素成分の一種。大豆イソフラボンは「植物エストロゲン」ともいわれる。
-
生活習慣が良好でも過信は禁物
生活習慣の見直しで、発症リスクを低下させることはできる。ただし、生活改善だけで発がんを確実に防げるわけではない
日本人は良好な生活習慣の人が多いのですが、乳がんは増えています。
がんは生活改善だけで防げるわけではないので、検診は受けましょう!
-
自分のおっぱいの健康に関心を持ち続ける
乳がんの発症を防ぐ確実な方法がない以上、がんから身を守るには、できるだけ早い段階で見つけることが重要です。自分のおっぱいに関心を持ち続け、月1回のセルフチェックを習慣にしましょう。乳がんの症状としてよく知られるのは乳房のしこりです。湿潤がんが1㎝を超えるくらいの大きさになると、自己触診でも「しこり」として感じられる場合が多くなります。乳がんのしこりは、少し弾力性のある軟骨のような感触といわれます。多くは乳房とともに動きますが、肋骨や胸筋と癒着し、動きにくいこともあります。乳房だけでなく、わきの下にしこりができることもあります。良性の病気でしこりができることもありますが、さわっただけでは区別できません。気になる感触があれば、いわゆる「検診」ではなく、乳がんの専門機関を受診し原因を確かめることが必要です。乳がんのしこりは、通常、痛みは伴いません。乳房の痛みは多くの場合、月経周期に関連しています。排卵の前後から高まるエストロゲンの影響で、乳房の腫れや痛みが生じることはよくありますが、月経後には腫れが引き、痛みもなくなることがほとんどです。また、肥満ぎみの人は乳房が張る感じを覚えることがあります。ただ、乳房の痛みが気になって検査した結果、乳がんが見つかることもあります。痛みの有無にかかわらず検診は欠かさないようにしましょう。乳房の引きつれ、えくぼ状のへこみ、発赤や腫れなどの症状が現れることもあるので、見た目の変化にも注目しましょう。乳頭にただれはないか、片方の乳頭から血液や血液のまじった分泌物が出ていないかもチェックしてください。しこりがなく血液まじりの分泌物だけなら超早期がんかもしれません。左右両方から出る母乳のような分泌物は、がんとは関係ありません。
用語解説
発赤 皮膚表面にある血管が炎症によって拡張・充血し、皮膚が赤く見える状態のこと。
-
月1回のセルフチェックを!
下記のポイントに注意しながら乳房の点検をしていこう。
気になる症状があれば早めに原因を確かめておく目で見てチェック乳房
□赤く腫れていないか
□皮膚のへこみやひきつれはないか
□徐々に不自然な左右の非対称が生じてきていないか
乳頭
□乳首や乳輪がただれていないか
□乳頭が徐々に陥没してきていないか
□乳頭からの分泌物(血性:赤、茶、黒、オレンジ色)はないか
さわってチェック乳房
□しこりはないか
リンパ節
□わきの下にしこりはないか
↓症状に気づいたときはもちろん、以前の検査で「心配ない」といわれている症状でも、変化が感じられたら早めに受診を!
-
乳がんの進行度を判定する
乳がんがどれくらい進行しているかで治療方針が変わります。まずは進行度を明らかにしておきます。がんの進行度はステージあるいは病期といわれます。乳がんのステージ(病期)は、「しこりの大きさ」と「リンパ節転移の有無」、「遠隔臓器の転移の有無」などから、大きく5段階に分けられます。こうした病期分類は、しこり= Tumor、リンパ節= Node、遠隔転移= Metastasis を軸にすることから、それぞれの頭文字をとって「TMN分類」と呼ばれます。早期がんといわれるのは0期、Ⅰ期で、完治する見込みが高いといえます。とくに0期は、がんが発生部位にとどまっている非浸潤がんであり、そこだけを手術で取り除けば理論的には完治となり治療は終了です。また、Ⅰ期~Ⅲ期までは手術と薬物療法を組み合わせて治療していくことになります。骨や肺など、乳房から離れたところにもがんの病巣がみられるⅣ期であれば、原則薬物療法のみで治療していくことも多くなります(薬物療法の重要性が高まるからです)。実際の治療方針はステージだけで決まるわけではありません。がんのサブタイプによって科学的に証明されたもっとも治療効果の高いメニューが提示されますが、最終的には患者さんのからだの状態や希望を考えあわせて決めていきます。なお、がんのステージは、各種の検査結果から判断される「臨床病期」と、手術で切除した組織を調べて決定する「病理病期」の2つがあります。2つの病期は一致するとはかぎりません。リンパ節転移やがんの浸潤の程度などは、術前の予測と組織を調べた結果が異なることもあるからです。病理病期が判明した結果、治療方針の見直しにつながることもあります。 -
乳がんの病期(ステージ)分類
乳がんの進みぐあいを示すのは病期(ステージ)分類。0~Ⅳ期まで、大きく5段階に分けられている非浸潤がん0期(ステージ0)
がんが乳管や小葉にとどまっている(パジェット病(*)を含む)
浸潤がんⅠ期(ステージⅠ)
しこりの大きさが2cm 以下で、腋窩リンパ節への転移がない。複数のしこりがある場合は、最大のものの大きさをはかる
Ⅱ期(ステージⅡ) ⅡA
しこりの大きさが2cm 以下で、腋窩リンパ節への転移がある。または、しこりの大きさが2~5cm で、腋窩リンパ節への転移がない
Ⅱ期(ステージⅡ) ⅡB
しこりの大きさが2~5cm で、腋窩リンパ節への転移がある。または、しこりの大きさが5cm 以上で、腋窩リンパ節への転移がない
Ⅲ期(ステージⅢ) ⅢA
しこりの大きさが5cm 以上で、腋窩リンパ節への転移がある。またはしこりの大きさが5cm 以下でも、腋窩リンパ節に転移し、それらがくっついて固まっている(固定)か、胸骨傍リンパ節に転移がある
Ⅲ期(ステージⅢ) ⅢB
しこりの大きさを問わず、皮膚や胸壁に浸潤している。鎖骨上下部のリンパ節に転移のない「炎症性乳がん」もここに含まれる
Ⅲ期(ステージⅢ) ⅢC
しこりの大きさを問わず、腋窩リンパ節と胸骨傍リンパ節の両方に転移がある。または鎖骨上下リンパ節に転移がある
Ⅳ期(ステージⅣ)
しこりの大きさ、リンパ節への転移を問わず、骨、肺、肝臓、脳など、離れた臓器に転移している
(日本乳癌学会編:臨床・病理 乳癌取扱い規約 第17版, 金原出版, 2012をもとに作表)
用語解説
パジェット病 乳管に発生したがんが乳頭の方向に広がり、乳頭や乳輪にただれたような病変をつくる。乳がん全体の1~2%。
-
適切な検診内容は人によって異なる
毎月のセルフチェックで気になることがない場合にこそ、定期的な乳がん検診をおすすめします。セルフチェックで異常を感じたら検診ではなく専門家を受診します。乳がんの早期発見に用いられる検査は、問診や視触診、マンモグラフィ検査、超音波検査などです。日本で乳がん検診が始まった1987年度当初は30歳以上の女性に対する問診・視触診のみでしたが、その後乳がん罹患率、死亡率が増加し続ける状況を受け、2004年度には厚生労働省が40歳以上の女性に対して2年に1回のマンモグラフィ検診を併用するようガイドラインを示しています。40歳代の女性に視触診とマンモグラフィによる乳がん検診をおこなうと、約10人に1人になんらかの影が見つかり、精密検査が必要と判断されます。精密検査の結果、乳がんと診断されるのは約50人に1人とされています。日本でもマンモグラフィ検診の受診率が欧米並みに高まれば、乳がんの死亡率は減少すると期待されます。ただ、「2年に1回のマンモグラフィ検査」が、すべてのケースに有効というわけではありません。じつは乳腺が充実している閉経前の乳房はX線の透過率が悪く、マンモグラフィで病変を見分けにくいのです。乳腺密度が高く、張りのあるおっぱいの場合には超音波検査のほうが向いています。また乳がんの発症リスクが高い人は40歳以上からといわず、より早くからの検診が必要です。検診で「異常なし」と判断された人の約2700人に1人は、検診後1年以内に自分で乳房の異変に気づき、乳がんと診断されているという報告もあります。自分の状態に合った検診内容を選ぶこと、検診を受けていてもセルフチェックは怠らず、気になる点があれば次回の検診を待たずに受診することを心がけていきましょう。 -
自分の状態に合った検診を続ける
セルフチェックだけでなく、乳房の病変に早く気づくためには定期的な検診が必要。年齢や乳房の状態などに合わせて適切な検診を続けよう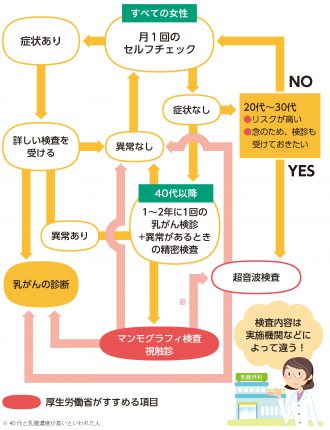

ウルトラ図解乳がん
第1章 女性の大敵、乳がんの見つけ方より
本書は、オールカラーの豊富な図解で乳がんの基礎知識、検査・診断、治療法、リハビリと心のケア、また再発を防ぐための工夫をわかりやすく解説しています。正しい知識を持つことで不安を解消し、自分に合った治療法を見つけ、生活の質をより良く保つことができます。









